¿Está preparada la sanidad española para un endurecimiento de la pandemia?
La gran diferencia entre la primera oleada y esta segunda que estamos sufriendo, es que durante la primera la letalidad fue muy superior
Bernat Armangue | AP
No es lo mismo «endurecimiento de la pandemia» por aumento de los contagios que por el de casos graves. Mayor ritmo de contagios requiere más recursos de atención primaria y salud pública, más esfuerzo de seguimiento de contactos y muchos test. Mayor peso de casos graves requiere más recursos hospitalarios, camas de hospital y de críticos, ventiladores e intensivistas.
La pregunta podría reformularse así: ¿Hasta qué grado de endurecimiento de la pandemia podríamos afrontar sin que el sistema sanitario colapse? Lo que nos lleva a examinar la plasticidad de nuestra sanidad, su capacidad de crecer y reorganizarse a corto plazo. Nos lleva asimismo a analizar los cuellos de botella en la disponibilidad de insumos (medicamentos, EPIs), recursos estructurales (camas, camas de UCI, ventiladores), recursos humanos (profesionales sanitarios) y organizativos.
Entonces, ¿está preparado el sistema sanitario español para un endurecimiento de la pandemia? Las respuestas breves a esa pregunta son: 1) más que en febrero; 2) desigualmente según comunidades autónomas; 3) según cuál sea el comportamiento de la población.
Mejor preparado que en febrero
En febrero, el sistema sanitario español no estaba preparado para una pandemia de esta gravedad. No habíamos sufrido la amenaza del SARS en 2003 y, a diferencia de los países que se habían enfrentado a ella, no teníamos planes de contingencia ni nos habíamos pertrechado de equipos de protección individual. Además, sus poblaciones llevaban más de una década usando mascarillas de forma casi rutinaria.

En España, la experiencia había sido más bien la contraria. El «que viene el lobo» de la gripe A había quedado en nada, y las toneladas del antiviral Tamiflú y de otros medicamentos caducados habían tenido que ser destruidas unos meses antes. Además, las noticias que llegaban en enero y a primeros de febrero de China sugerían que la nueva enfermedad viral era apenas una gripe.
Otros países europeos más previsores, como Alemania, incluso sin haber sufrido las epidemias anteriores, tenían reservas estratégicas de Equipos de Protección Individual y acceso a otros recursos que se habrían de volver muy escasos ya en las primeras semanas de marzo, como los kits comerciales para el diagnóstico por PCR o los hisopos.
Para colmo, en España la estructura de salud pública era muy débil. Apenas 799 millones de euros de gasto sanitario público (un 1.1% del total) se destinaban a salud pública en 2018, y la Ley General de Salud Pública no se había desarrollado reglamentariamente. El conjunto de la arquitectura institucional del país, con 17 servicios autonómicos de salud para gestionar el sistema y un Consejo Interterritorial utilizado como arma política partidista, era claramente disfuncional. Además, la atención primaria sufría su propia crisis crónica.
Evidentemente, hoy estamos más preparados. La comisión de reconstrucción social y económica del Congreso de los Diputados aprobó su dictamen a primeros de julio de 2020. Incluye una disposición sobre planes de contingencia para preparación de catástrofes, de este y otro tipo, y las reservas estratégicas de insumos. Además, los fondos de rescate inyectan recursos financieros para hacer frente a las necesidades sobrevenidas de reforzamiento de la red sanitaria, las estructuras de salud pública, los rastreadores, los IFEMAS y las arcas de Noé.
Por otro lado, durante los meses peores de la primera oleada los centros sanitarios se reorganizaron y adoptaron nuevas tecnologías como la telemedicina –se avanzó más en dos meses en este sentido que en las décadas anteriores–. También se redefinieron nuevas formas de trabajar con colaboración entre especialidades y entre profesiones. Las sociedades científicas de cuidados intensivos consensuaron protocolos claros de actuación ya en las primeras semanas de la crisis COVID-19 [contexto id=”460724″], que publicaron conjuntamente en sendas revistas científicas.
Recursos humanos
Los recursos humanos del sistema sanitario constituyen su principal activo. Durante la primera oleada, unos profesionales sanitarios se vieron desbordados mientras que otros se quedaron sin tareas, porque la atención sanitaria no COVID-19 se redujo drásticamente. En parte por razones de oferta –necesidad de mantener camas disponibles por si la epidemia empeoraba– pero también de demanda –miedo de la población a contagiarse–.
Durante las peores semanas de la pandemia, salvo en Madrid y algunas otras localidades, la ocupación hospitalaria fue más baja que nunca. Se puso de manifiesto la necesidad de más profesionales y más versátiles. Se convocaron con urgencia plazas, pero no había en el mercado ni médicos ni enfermeras. Ya en los primeros días del confinamiento, se publicó la Orden SND/232/2020, de 15 de marzo, por la que se flexibilizaba la contratación de profesionales y los requisitos exigibles para ello.
Por su parte, la Comisión Europea ha enfrentado esos dos problemas con sendas disposiciones. La primera el 7 de mayo, permitiendo cierta holgura en las acreditaciones exigibles para contratar profesionales sanitarios. Y la segunda, organizando cursos para formar en atención a pacientes críticos COVID-19, entre agosto y diciembre de 2020, a unos 10 000 médicos y enfermeras de al menos 1 000 hospitales de todos los países europeos.
Desigualmente preparados por Comunidades Autónomas
La preparación no es la misma en unas y otras CCAA, como tampoco lo ha sido la virulencia del ataque. Aquellas con dispositivos mejores y más coordinados de salud pública y una atención primaria fuerte estaban –y están– mejor preparadas. Además, la pregunta no es si el sistema sanitario está suficientemente preparado. También hay que plantearse si está coordinado con el resto de las piezas de ese gran puzzle, y en particular con la atención sociosanitaria. Porque la preparación del sistema también requiere que la Medicina Familiar y Comunitaria recupere la C (de Comunitaria), atendiendo a los mayores en residencias.
No hay que olvidar que la primera oleada en España ha sido tan letal por el enorme número de fallecimientos en residencias. La coordinación del dispositivo sociosanitario con Sanidad, sobre todo con atención primaria, es esencial. Estamos mejor preparados ahora: se hacen cribados sistemáticos de residentes y trabajadores, se cumplen protocolos y se está evaluando el porqué del sonado fiasco de primavera. Digna de mención es la reciente evaluación de la atención residencial en Navarra.
La figura muestra las dotaciones de médicos de familia por CCAA en 2018 (último año con información en el Sistema de Información de Atención Primaria del Ministerio de Sanidad), y el cambio desde 2010. En el eje horizontal representamos el número de Tarjetas Sanitarias Individuales (TSI), es decir, el número de pacientes por médico de familia en 2018, y en el vertical, el % de reducción de dicha ratio desde 2010.
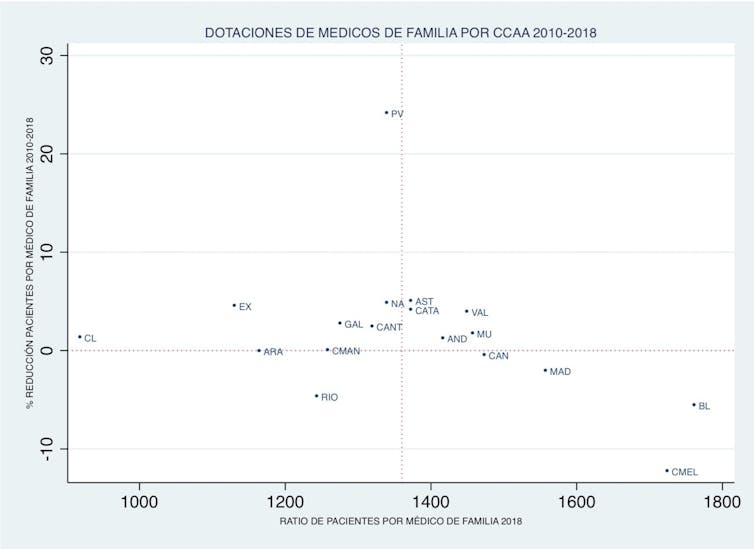
Las CCAA ubicadas a la izquierda de la figura están mejor preparadas, y las situadas en la parte superior han mejorado sus dotaciones en los últimos años. Mientras que País Vasco, Extremadura, Castilla y León, Galicia y Navarra tienen buenas dotaciones y han mejorado sus recursos, Baleares, Ceuta y Melilla y Madrid destacan por sus bajas dotaciones y por su deterioro desde 2010.

Según el Sistema de Información de Atención Primaria, en Madrid hay 252 médicos de familia con más de 2000 tarjetas sanitarias asignadas, y la mitad (1824) tienen entre 1500 y 2000 tarjetas sanitarias. En un empeoramiento de la epidemia, como el de Madrid, Aragón o Navarra, la atención primaria ha de asumir una enorme carga asistencial de detección y seguimiento clínico de casos, que será muy dificultosa o imposible en las CCAA con escasa dotación de profesionales, y en las que la atención primaria se ha ido deteriorando.
Comportamiento de la población
La incidencia (nuevos casos de COVID-19) determina sólo hasta cierto punto el uso de los recursos hospitalarios y su eventual colapso. Entre ambos media el comportamiento de la población, que no es homogéneo. La gran diferencia entre la primera oleada y esta segunda que estamos sufriendo es que durante la primera el porcentaje de pacientes que necesitaron hospitalización y la letalidad fueron muy superiores porque no se protegía eficazmente del riesgo a los mas vulnerables.
Además de las medidas discriminatorias oficiales, como la prohibición de salir a la calle a los residentes en centros sociosanitarios (Orden SND/380/2020, de 30 de abril), en España muchos mayores han aprendido a autoprotegerse mediante aislamientos preventivos, se diría que casi son arrestos domiciliarios voluntarios. Si el perfil etario de los contagiados en la segunda oleada hubiera sido como en la primera, los hospitales de algunas comunidades ya habrían colapsado en agosto.
La plasticidad del sistema sanitario
La primera oleada nos mostró una plasticidad desconocida del sistema sanitario, que ha sido capaz de crecer rápidamente en recursos estructurales. El hospital de campaña de IFEMA estuvo abierto 40 días y atendió a casi 4 000 pacientes COVID. Las camas de críticos en el país pasaron de 4 446 antes del inicio de la epidemia a 7 930 en apenas dos meses.
Esta aparente plasticidad encierra distintas definiciones de cama de cuidados críticos. Desde la más estricta, que solo incluye las camas situadas en las UCI y dependientes de su personal, hasta las mas laxas, que cuentan también las camas de vigilancia postquirúrgica, coronarias y de unidades de ictus.
Se habilitaron camas de críticos para pacientes COVID-19 fuera de las UCIs y se instalaron ventiladores, algunos de diseño y producción nacional, en urgencias y en plantas hospitalarias. El sistema sanitario español contaba en 2018 (último año con datos en el Sistema de Información de Atención Especializada) con 2 765 médicos intensivistas vinculados contractualmente a hospitales, 668 colaboradores y 733 MIR en formación. Además, había mas de 10 000 médicos con contrato o colaboradores en urgencias. Pero la flexibilidad ha permitido que una parte de los demás especialistas hayan aprendido y ayudado a tratar pacientes COVID-19.
A 10 de octubre de 2020, según el informe del Ministerio de Sanidad, hay 1 585 pacientes ingresados en UCI, tres CCAA están por encima del 30% de ocupación (Madrid, Aragón y Castilla León) y hay un 18% de ocupación media de camas UCI en el país. Todavía queda algún margen para el agravamiento de la pandemia sin que el sistema colapse, si bien epidemiólogos de renombre han cuestionado los datos de ocupación de camas UCI en Madrid.

Lamentablemente, los datos públicos sobre uso de UCI en España no permiten hacer evaluaciones del riesgo de colapso como en otros países (véase por ejemplo el informe del 10 de octubre del grupo BIOCOMSC).
¿Hasta dónde puede crecer el sistema sanitario para afrontar un agravamiento de la epidemia? Posiblemente, en las zonas más afectadas en la primera oleada (Madrid, algunas áreas de Cataluña) podrían aumentarse los recursos estructurales tanto o mas que entonces. Pero, sobre todo, el mejor conocimiento de manejo terapéutico de la enfermedad y la formación de los profesionales haría que esos recursos se utilizaran más eficientemente.
Aunque, obviamente, las claves para evitar el colapso están en ralentizar el ritmo de contagios y en proteger a las personas de mayor riesgo.![]()
Este artículo fue publicado originalmente en The Conversation. Lea el original.
![]()

