El mito de la privatización de la sanidad
La pandemia agudizó la crisis de los sistemas sanitarios europeos. La cuestión no es si va a seguir existiendo la sanidad pública, sino evitar que no se deteriore más

Ilustración de Erich Gordon.
El buen estado de salud de la población es crítico para el progreso económico y social, la buena relación entre gobernantes y gobernados, la estabilidad política y la seguridad del Estado.
Pero sucede, como veremos, que los sistemas sanitarios del mundo ―los encargados de restaurar la salud cuando esta se pierde― no se encuentran en su momento más boyante, lo que es motivo de intranquilidad para ciudadanos y sanitarios. Sin embargo, al menos en España, no parece que este sea un asunto prioritario en la agenda política. No va más allá de resolver las huelgas de médicos y, de camino, acabar con las molestas Mareas blancas. Algo que se ha conseguido, al menos, de momento. Quizá, estemos más en un período de tregua que en una duradera Pax medica.
En septiembre, Ipsos, una empresa global dedicada a la investigación de mercados, publicó una encuesta realizada en 34 países que puso de manifiesto que los tiempos de espera y la falta de personal son los principales desafíos, según los encuestados, a los que se enfrentan los sistemas sanitarios. Por ello, la calificación de «muy bueno» o «bueno» para el servicio que ofrecen cayó en casi todas partes.
En los 34 países encuestados, entre los motivos de preocupación con relación a la salud, la covid sigue siendo el principal (47%), aunque está disminuyendo de forma acelerada (70%, en 2021). Siendo lo más notable el ascenso constante de la salud mental (36%). Al punto que ha desplazado, por primera vez, al cáncer (34%) que ha pasado a un tercer puesto. En España el orden de estas tres preocupaciones es distinto: salud mental (51%), cáncer (49%) y covid (45%).
Los sistemas sanitarios son complejos y frágiles
A medida que las organizaciones se han hecho más complejas y han aparecido nuevas y poderosas tecnologías, que parecen mágicas, su funcionamiento depende de un conjunto creciente de subsistemas. Así, el fallo de uno de ellos ―algo que no siempre es obvio, ni predecible― hace que las organizaciones complejas, como son las sanitarias, resulten a la larga más frágiles que muchos de sus componentes.
El rendimiento esperado de un sistema sanitario puede, por lo tanto, verse afectado por fallas en los numerosos subsistemas que aseguran su funcionamiento. Señalemos solo algunas: la infrafinanciación; la falta de personal o su desmoralización; la ausencia de liderazgo y gobernanza; la administración desleal que ignora las consecuencias de sus decisiones; el abuso, el despilfarro y la corrupción; la falta de coordinación, por ejemplo, entre la asistencia primaria y la especializada, etcétera. Obviamente, una demanda provocada por una catástrofe natural o artificial también altera su funcionamiento y lo habitual es que sus efectos se mantengan a lo largo del tiempo.
Esta complejidad explica ―parafraseando a Isaac Asimov― que cualquier tonto pueda decir que existe una crisis cuando ha llegado. Sin embargo, el verdadero valor radica en detectarla en su estado embrionario. Aserto que confirmó plenamente la pandemia por el coronavirus y que probablemente, por lo poco que hemos aprendido de lo sucedido, la próxima vuelva a dar la razón a Asimov.
El modelo británico, en crisis
Las huelgas de médicos no solo están teniendo lugar en España, sino también en los países vecinos (Francia, Italia o Países Bajos). Incluso el National Health Service británico (NHS), la luminaria de nuestra sanidad pública y de otras muchas, en este momento está enfrentando una triple huelga.
En diciembre, por primera vez, sus enfermeras iniciaron la suya. Protestaban por sus menguantes salarios y por las condiciones de trabajo, se encuentran agotadas y no dan abasto. Los técnicos de las ambulancias se unieron a ellas. Y, la semana pasada, miles de médicos residentes (los junior doctors) hicieron notar su malestar con tres días consecutivos de huelga.
De acuerdo con las declaraciones del presidente del Royal College of Emergency Medicine, el pasado diciembre, podrían haber estado falleciendo en Gran Bretaña entre 300 y 500 pacientes por semana a consecuencia de las largas esperas en las urgencias de los hospitales.
Menos de la mitad de las personas vistas en las urgencias del NHS fueron atendidas en las cuatro horas siguientes a su llegada, que es el tiempo máximo establecido para no empeorar su pronóstico. En esa institución se contabiliza y publicita todo.
También los tiempos de respuesta de las ambulancias, el pasado mes de diciembre, fueron los peores registrados por el NHS en las categorías principales. Por ejemplo, las personas que requirieron una ambulancia categoría 2, las que se movilizan por un ictus o un dolor precordial, tuvieron que aguardar una hora y media, cinco veces el tiempo establecido que es de 18 minutos.
Por constituir toda una enseñanza acerca de lo que es rendir cuentas, tiene interés comparar la información sobre los indicadores de calidad de las ambulancias publicados por el NHS con los del Summa-112. La sanidad inglesa está con problemas, pero los datos relativos a su actividad son exhaustivos y de dominio público.
Más de siete millones de ciudadanos británicos, lo que equivale al 10% de la población aguardan un tratamiento programado. En España, según el último informe del Ministerio de Sanidad, habría 3,6 millones de ciudadanos (7,5% de la población) en las listas de espera quirúrgica (figura 1) y de consultas externas (figura 2).
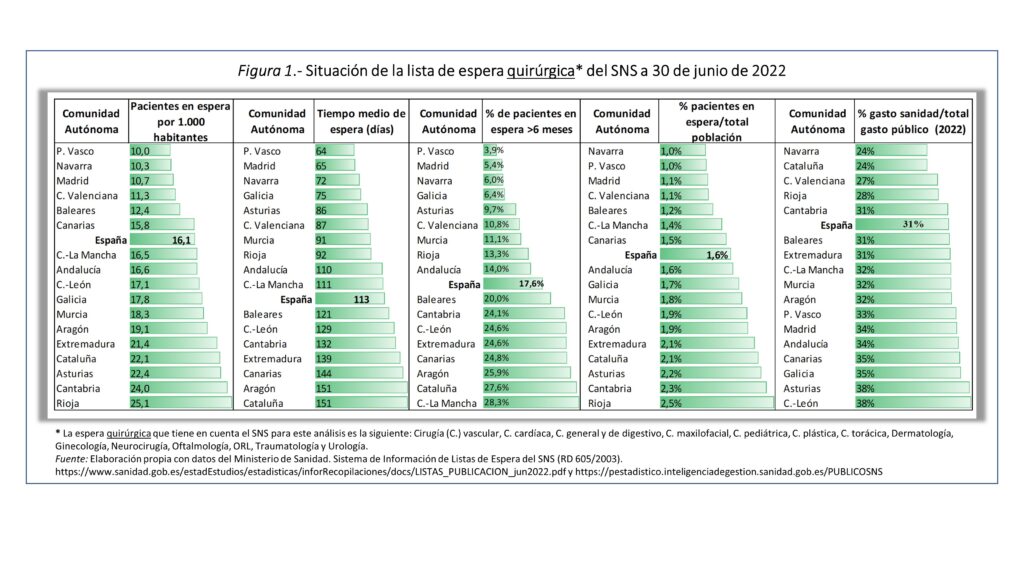
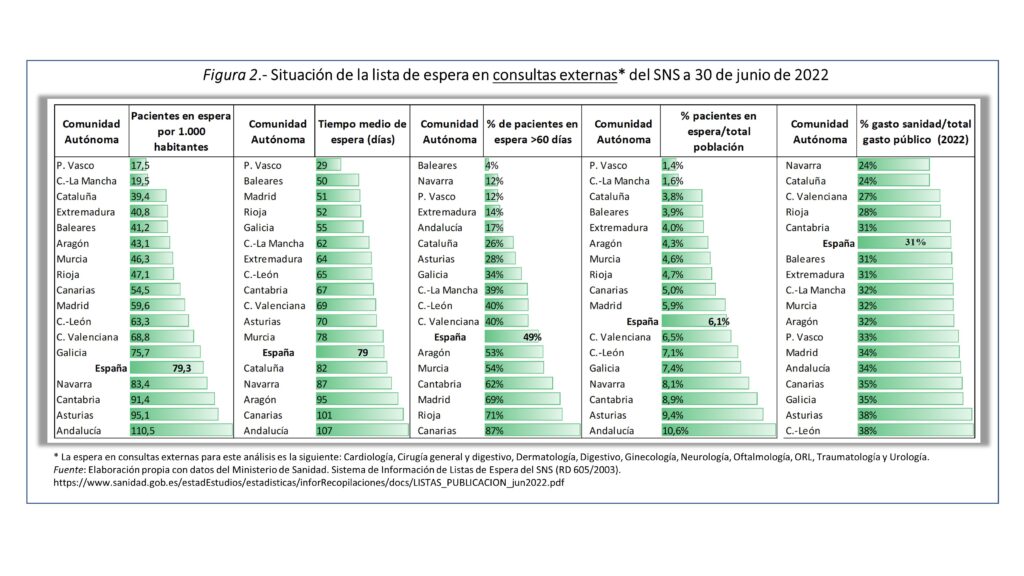
La crisis que conllevan el NHS y nuestro SNS, que ha eclosionado con la pandemia, está mermando la confianza de los ciudadanos, sobre todo, por las esperas que tienen que soportar para ser atendidos, lo que ha hecho que paulatinamente se refugien en la sanidad privada. Antes de la pandemia, solo uno 10% de los británicos la utilizaba; en la actualidad, el 20%, un porcentaje muy parecido al de España (figura 3). Es el mal funcionamiento de la pública la que expulsa al ciudadano ―¡que puede costearla!― a la privada.
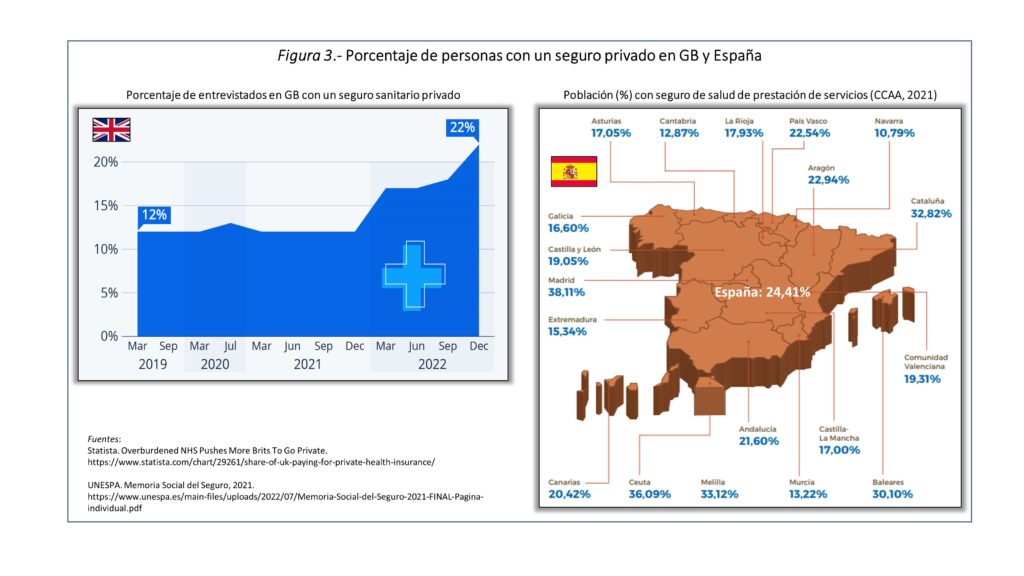
Externalizar la gestión no es privatizar
Quizá, ignorando la complejidad de los sistemas de salud de los países desarrollados, los apuros del SNS se han querido atribuir, especialmente, en la Comunidad de Madrid, a un supuesto plan de privatización urdido por el Gobierno regional.
Desde finales de 2012, bajo el eslogan la «Sanidad no se vende, se defiende» y otros similares han tenido lugar las llamadas Mareas blancas. En aquel entonces, el Gobierno de la Comunidad de Madrid ―por las restricciones presupuestarias derivadas de la Crisis de 2008― presentó un plan de ahorro consistente en externalizar (o privatizar) la gestión de seis hospitales y 27 centros de salud. Plan que nunca se llegó a completar. Pues el Gobierno de Madrid sucumbió en el intento de justificar su decisión.
Cuidado con las anfibologías. Conviene detenerse un momento a analizar qué quiere decir privatizar, ya que en el ámbito sanitario se ha convertido en un término cuyo significado cambia según el contexto y la intención con la que se emplea.
La externalización o la asociación público-privada no es una privatización, sino el resultado de un contrato, concesión o concierto suscrito entre una Administración y una entidad privada o de otra naturaleza, con el objeto de que esta le proporcione al ciudadano determinados servicios a los que tiene derecho. Por contra, en una privatización de verdad sería el ciudadano quien contrataría el servicio (digamos una intervención de cadera) y lo pagaría de su bolsillo.
Para aclarar aún mejor la diferencia entre externalizar y privatizar sirva un ejemplo reciente. Estos días, según recoge la prensa, la vicepresidenta Nadia Calviño ha estado en contacto con varios bufetes internacionales con el objeto de ver las posibilidades de revertir la decisión de Ferrovial de trasladar su sede fuera de España.
La vicepresidenta, simplemente, ha utilizado los medios más apropiados para cumplir con lo que entiende que es su deber institucional. Y a nadie se le ocurre pensar que el Gobierno está maquinando un plan para privatizar las funciones propias de la Abogacía General del Estado y, de esta manera, enriquecer a los bufetes privados, mientras detrae los recursos que deberían quedarse en ese órgano del Ministerio de Justicia.
Otro ejemplo, entre tantos, es la externalización que está llevando a cabo el Ministerio de Defensa de una parte de su gestión administrativa para afrontar la subida del gasto militar aprobada para 2023.
Razonar a base de palabras ambiguas o metáforas equivale a deambular en el mundo del absurdo.
El peso de los conciertos en el gasto sanitario público. Cualquiera que no esté familiarizado con los conciertos del SNS puede pensar que constituyen una sangría insoportable para las arcas públicas. Como se aprecia en la figura 4, que recoge los últimos datos (2020) publicados por el Ministerio de Sanidad, absorben de media el 8,5% del gasto sanitario público. Cataluña ocupa el primer puesto (23,6%), como corresponde a la tradición asistencial en esa región, Baleares el segundo (9,2%) y Madrid el tercero (8,6%).
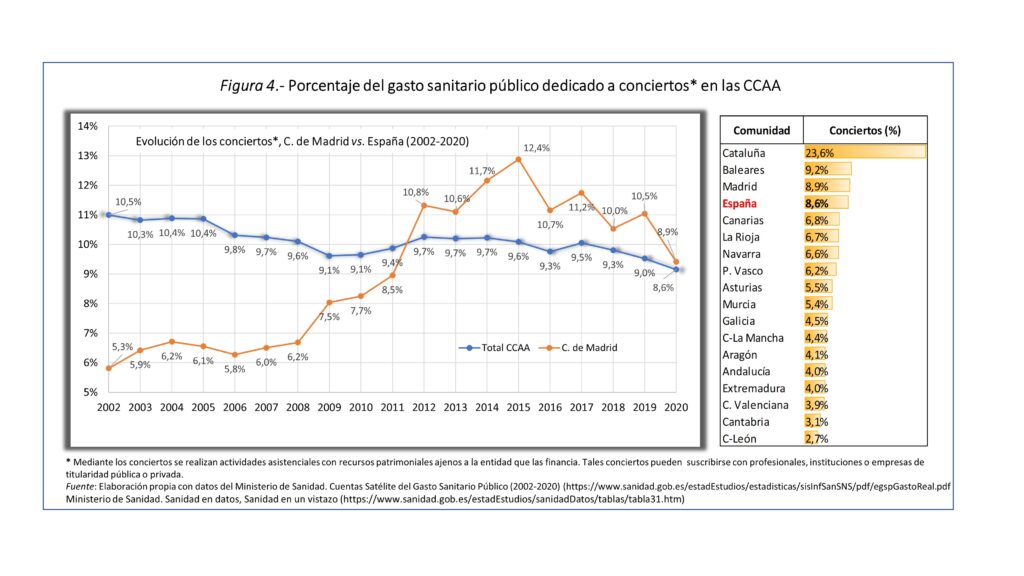
Como ya se ha dicho, en los años siguientes a la crisis de 2008 los presupuestos para la sanidad pública menguaron, algo que se hizo notar con fuerza en la Comunidad de Madrid porque, entre 2007 y 2014, se habían inaugurado (1) diez hospitales de utilización pública, solo en 2008, seis de ellos.
Desde el punto de vista de las necesidades asistenciales y de la racionalidad económica, la construcción de esos hospitales para uso público puede estar o no justificada, lo mismo puede decirse de utilizar o no en algunos de ellos la figura del concierto para su gestión. El asunto es que no se puede dar una respuesta objetiva, ya que no existen datos suficientes para poderla formular. Sin embargo, sabemos que el runrún de la privatización lleva lustros oyéndose, pero aún nadie ha tenido que acudir con su tarjeta de crédito a un hospital del SNS para ser admitido.
En nuestro país, en general y por motivos que explicarlos exceden los límites de este artículo (aquí hay una breve e interesante explicación), la ciudadanía da por sentada la superioridad (moral) del Estado. De ahí que, por fe o convicción, se prefiera la gestión pública. Esto ha permitido instilar en el imaginario colectivo la embaucadora idea de que no es aceptable moralmente el beneficio empresarial derivado de las prestaciones sanitarias. Lo que se traduce en un rechazo a la externalización que ha terminado por equipararse con una privatización.
Indubitadamente, la gente tiene derecho a tener sus preferencias y a que se tengan en cuenta. Sin embargo, no se puede privar a la ciudadanía del acceso a los datos que, de una manera objetiva, diluciden que es más conveniente para el Erario y, sobre todo, para la restauración de la salud (¿quién logra los mejores resultados?). Porque no se puede confundir el interés público con el de los propios empleados del SNS, aunque esté adobado por consignas políticas.
Ahora, al igual que con las primeras Mareas blancas ―dejando al margen las consideraciones expuestas―, no se ha querido ver en ellas un síntoma más del cansancio de los profesionales y los ciudadanos, en definitiva, del desgaste del sistema. Se ha preferido mirar para otra parte.
El riesgo de sobrecargar la sanidad pública
Además del mantenimiento de los aparatos, la limpieza, la seguridad o la hostelería, la sanidad pública siempre ha externalizado parte de su actividad sacando a licitación ―para resolver sus cuellos de botella y listas de espera― lotes de actividad médico-quirúrgica con el fin de que la sanidad privada, por ejemplo, opere a miles de personas de cataratas o realice pruebas médicas de todo tipo.
Así, en 2020, un año en el que disminuyó en todo el mundo la actividad médica ordinaria por la pandemia, los hospitales privados concertados con el SNS llevaron a cabo cerca de 574.000 intervenciones quirúrgicas (15,9% del total de las cubiertas por el SNS), más de 10 millones de consultas (11,6%), atendieron 2,5 millones de urgencias (11,8%) y dieron más de 550.000 altas hospitalarias (12,2%).
Pues bien, el pasado mes de junio, el Gobierno remitió a las Cortes un Proyecto de Ley, modificando el art. 47 de la Ley General de Sanidad, en el sentido de que el modelo de gestión del SNS únicamente podrá permitir la externalización de la gestión «de forma excepcional, justificada y motivada objetivamente, y solo cuando no sea posible la prestación directa de los servicios públicos que integran el SNS».
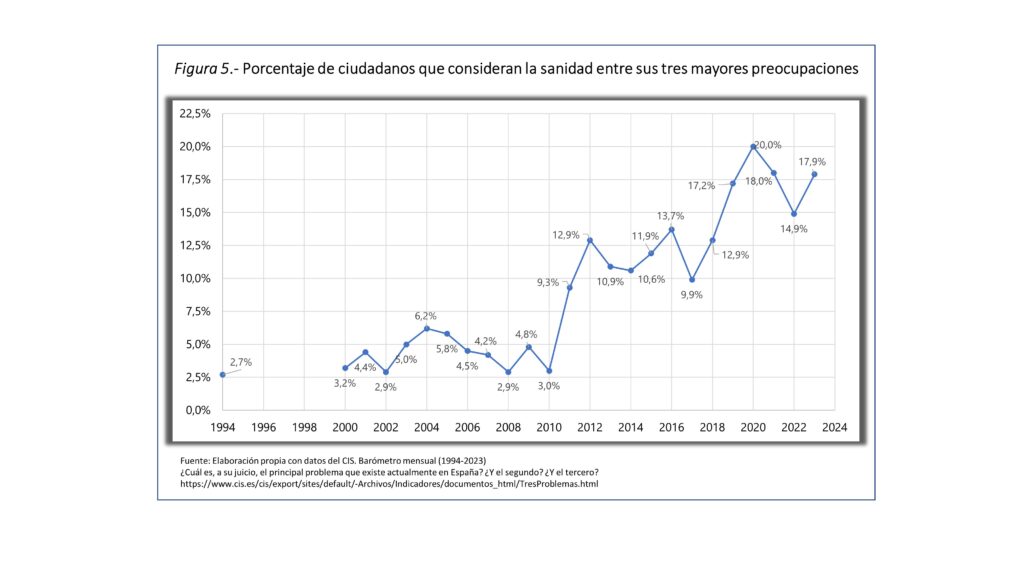
Si las listas de espera constituyen un enorme problema para los ciudadanos, su principal queja, y los conciertos un aliviadero, imaginémonos ―en las actuales circunstancias― que toda esa actividad fuera asumida de golpe por el sistema público. Parece que se haya elegido justo el momento en el que la ciudadanía se siente peor atendida por el SNS (figura 5), precisamente, a consecuencia de las listas de espera.
Lo expuesto, en modo alguno, significa otorgar carta blanca a un sistema tan complejo y compartimentado, poco transparente y escasamente auditado (sobre todo de forma externa) como el SNS, que mueve (sumando todos los conceptos) 90.300 millones de euros al año (8% del PIB) y da empleo directo a más de 750.000 personas. Existen miles de razones para mirar con lupa su actividad directa y concertada.
La necesidad de refundar el sistema
Las dificultades que atraviesa la sanidad pública en España y otros países de nuestro entorno tienen un origen lejano. La pandemia solo ha ayudado a hacerlas más evidentes.
Intentar reducir la protesta de los médicos a simples manipulaciones políticas o responsabilizar a otros de ella no soluciona nada, enmaraña aún más las cosas. No se puede seguir calafateando como se ha hecho hasta ahora.
Nuestro SNS necesita, de un lado, una refundación para que pueda atender con solvencia la demanda sanitaria de la población que no es la de hace 50 años. Y de otro lado, hace falta dotarlo de liderazgo y gobernanza. Ciertamente, ese Misterio de Sanidad, ubicado en el Paseo del Prado de Madrid, que casi ha quedado reducido a una lanzadera de políticos al estrellato, algo tendrá que decir sobre la crisis sanitaria. Labor que, vaya por delante, requiere del largo plazo, del diálogo con los sanitarios y también de mucho consenso político.
La cuestión no es si va a seguir existiendo la sanidad pública, ya que no hay un solo país que no cuente de una forma u otra con una, sino evitar que, al menos, no se deteriore más.
Durante muchos siglos la profesión médica ha empleado el término «crisis» ―de origen griego (krisis) y ampliamente usado por los hipocráticos― para señalar ese momento de cambio en la evolución de una enfermedad que indica la recuperación o la muerte.
(1) Hospital (H.) inaugurados en la Comunidad de Madrid entre 2004 y 2014.- En 2004: H. Universitario de Fuenlabrada; 2007: H. Universitario Infanta Elena; 2008: H. Universitario Infanta Sofía, H. Universitario del Tajo, H. Universitario del Sureste, H. Universitario del Henares, H. Universitario Infanta Leonor, H. Universitario Infanta Cristina; 2011: H. Universitario de Torrejón; 2012: H. Universitario R. Juan Carlos; y 2014: H. General de Villalba.
Hospitales en Madrid con contrato de concesión (pago per cápita).- Rey Juan Carlos, Infanta Elena, Torrejón y Villalba. Y con convenios de Colaboración (pago por GRD): Fundación Jiménez Díaz y Hospital Central de la Defensa Gómez Ulla.

